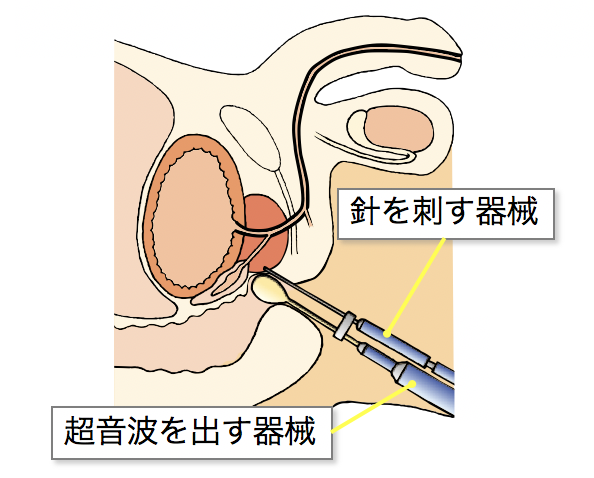
診療統計は医療機関の評価や改善点の検討のため必要と考えております。当院では開院以来の6年間で計79症例の日帰り前立腺生検を施行しています。
1)患者背景
・平均年齢 66歳(51歳から79歳の方に前立腺生検を行っておりました。)
・PSA値 平均10.00ng/ml(中央値 8.0ng/ml) 実際にはPSA4.18から初診時に既に進行癌だった方のPSA2344ng/mlまでの幅がありました。また生検施行し前立腺癌を認めた被験者のPSAの平均値も10.00ng/mlでした。
・前立腺推定重量 54g(20〜180g) 前立腺の大きい方の生検は尿閉や血尿などの合併症が起きやすくなります。30g以上を前立腺肥大症と考えておりますが、180gの患者さんでも比較的年齢が若く排尿障害がない方でしたので生検後のトラブルはありませんでした。
・2症例では脳梗塞後の抗凝固剤を内服しておりましたが、主治医の判断で休薬可能と判断され1週間休薬後に外来生検を施行しておりました。
2)合併症
・術後直腸出血:5分間程の圧迫止血を要する6例
・血尿:生検直後に微量出血21例、翌日までの淡い血尿7例、2日目までの淡い血尿3例 7日目までの淡い血尿2例・・・45例は血尿を認めておりません。
・尿閉 2例:2例とも著明な前立腺肥大症の方で一人は帰宅後に排尿できず夕方に再受診され尿道留置カテーテルを1日留置しました。翌日抜去し自力排尿可能となり合併症はありませんでした。もう一人の方は夜間に基幹病院の救急外来受診され導尿をされました。翌日よりは正常に自力排尿可能でした。
・発熱・急性前立腺炎なし。
前立腺生検で一番困る合併症は発熱・感染症です。出血はいずれ止まりますし、尿閉も一過性の合併症だと考えています。大学病院や基幹病院勤務の頃は年間50〜80例近い前立腺生検を経験しておりましたから、急性前立腺炎から敗血症に至った症例も複数回ありましたし、椎間板炎まで併発し椎弓切除術を必要とした症例も経験しております。予防的に抗生剤投与をしておりますが、症例数が増えればいずれ当院でも起きうる合併症と想定しています。前立腺生検のブログでは一般的な合併症の発生率も記載しておりますが、全国的な前立腺生検における合併症の発生率に比べ当院の合併症発生率は少ないようです。生検方法にコツはあるのですが、当院での合併症の少ない理由として 1)外来生検なので重篤な合併症のある方や合併症の起きそうな予感(非科学的な表現ですが、長年の経験でそう感じる時があります)がする場合は基幹病院に紹介している。2)教育機関としての基幹病院では研修中の医師が生検することが少なくない、ことが要因ではないかと推測しております。
3)生検結果
31例(全体の39%)で前立腺癌を認めました。
悪性度が低い高分化型前立腺癌G1(グリソンスコア3+3) :5例
悪性度が中等度の中分化型前立腺癌G2(グリソンスコア3+4) :4例
悪性度が中等度の中分化型前立腺癌G3(グリソンスコア4+3) :7例
悪性度が高い低分化型前立腺癌G4(グリソンスコア4+4) :7例
悪性度が高い低分化型前立腺癌G5(グリソンスコア4+5以上) :8例
2019年4月追記:開院以来の7年間で計90症例の日帰り前立腺生検を再検討しました。以下、結果です。
・平均年齢 66歳
生検結果:37例(全体の41%)で前立腺癌を認めました。
悪性度が低い高分化型前立腺癌G1(グリソンスコア3+3) :7例
悪性度が中等度の中分化型前立腺癌G2(グリソンスコア3+4) :5例
悪性度が中等度の中分化型前立腺癌G3(グリソンスコア4+3):8例
悪性度が高い低分化型前立腺癌G4(グリソンスコア4+4) :9例
悪性度が高い低分化型前立腺癌G5(グリソンスコア4+5以上):8例



 .
.